Новейшее средство для УВЕЛИЧЕНИЯ ЧЛЕНА
Нужно всего лишь мазать...
Увеличить длину
Читать инструкцию
dominator.ru
Содержание статьи:
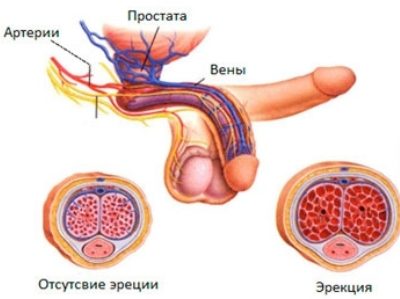
Механизмы появления эрекции
Виновником может быть хроническое заболевание, нарушение обмена веществ или проблемы с гормонами.
При возникновении симптомов эректильной дисфункции или, если перестал вставать член в постели, нужно срочно обратиться к урологу или андрологу. Врач назначит лабораторное и другие виды исследований, чтобы найти точную причину импотенции.
Контроль над сексуальным возбуждением принадлежит головному мозгу. Половое влечение и желание вступить в половой акт формируется в сером веществе лимбической системы. В голове появляются возбуждающие образы, фантазия показывает картинки предстоящего соития, что посылает сигнал к органам малого таза.
Нервный импульс резко повышает уровень тестостерона в крови, что запускает сексуальную реакцию в штанах. Член не встает на девушек, если эта связь нарушена. Это первая возможная причина нарушения эректильной функции.
Если с сигналами все в порядке, то виновником является не кора головного мозга, а процесс метаболизма или кровоснабжения.
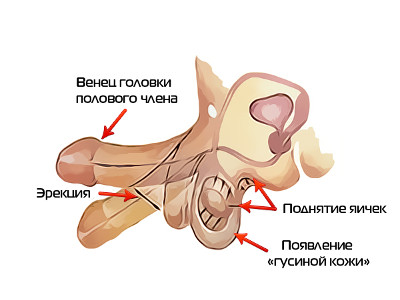
Эрекция – это сложный химический процесс. При этом половой орган может увеличиваться в размере в несколько раз. Механизмы появления эрекции бывают трех основных видов, они не всегда контролируются мужчиной:
- Психогенная. Основной вид сексуального возбуждения, когда образ, созданный в голове, или привлекательная девушка вызывает реакцию в штанах. Почему у мужчины не получается возбудиться в данном случае – это нарушение работы мозга, паралич или другие патологические процессы, мешающие вступить с половой контакт с партнершей.
- Рефлекторная. Может возникать у каждого, даже человека, который имеет травмы позвоночника. Наступает реакция после небольшой стимуляции при помощи передачи нервных импульсов в спинномозговой центр. Пенис наполняется кровью, и наступает эрекция.
- Непроизвольная. Появляется спонтанно без особой причины, чаще возникает в ночное время суток, когда мужчина спит. Не является патологией, это нормальный процесс функционирования мужского организма.
Почему у мужчины не получается возбудиться – сложный медицинский вопрос, требующий точного диагностирования.
- Вялая утренняя эрекция или ее отсутствие.
- У мужчины не встает пенис даже после стимуляции органа.
- Медленная реакция полового возбуждения на девушку.
- Быстрая эякуляция.
Если признаки проявляются часто, то могут перейти в хроническую форму. Если на свою жену или девушку нет сексуальной реакции, то стоит задумать о механизме развития импотенции. Чем раньше пациент обратиться к врачу, тем быстрее избавиться от проблемы.
Признаки эректильной дисфункции
Для начала нужно определиться – что считается эректильной дисфункцией. Ведь порой член встает на красотку, но не встает по утрам – проблема или нет?
Эректильная дисфункция – этот диагноз могут ставить при:
- Незначительном уменьшении в размерах. Для каждого мужчины показатель размеров индивидуальный. Но если вы заметили, что член уменьшился в размерах на несколько сантиметров, то и стоять скоро перестанет;
- Падение потенции. Случается тогда, когда мужик душою хочет, но физически подняться не в состоянии. Обычно эта проблема больше психологического характера. Но указывает на вполне серьезные проблемы со здоровьем и член может совсем перестать стоять;
- Невозможность поддерживать член в состоянии эрекции на протяжении всего акта. Перерывы, невозможность кончить, вялый конец, приапизм;
- Перестал стоять по утрам и ночам;
- У мужчины может происходить преждевременное семяизвержение.
Все это сопутствующие признаки эректильной дисфункции. И если кроме нестояния вы обнаружили что-либо еще из выше перечисленного – бегом к врачу.
Основные причины плохой эрекции

Мощнейшие средства для УВЕЛИЧЕНИЯ ЧЛЕНА
Парень немного переборщил со средством...
Нарастить массу
Узнать подробности
dominator.ru
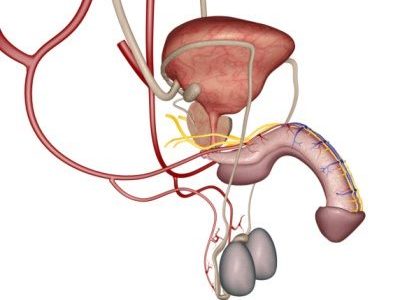
Зная, как развивается эрекция, можно без труда предположить, почему член встает не полностью. В проблеме может быть замешана сосудистая и нервные системы, особенности строения кавернозных полостей пениса и управляющих его основанием мышц. Также виновниками могут быть различные внешние факторы, влияющие на нейрогенный механизм развития эрекции. Поговорим об этих причинах подробнее.
Стрессы и усталость
В современном мире мужчина как никогда раньше не подвергается настолько серьезной физической и психологической нагрузке. В результате переживаний, волнений, переутомления и других негативных моментов может притупляться реакция организма на различные раздражители. Если есть место возбуждающим факторам, пенис может встать, но не полностью.
Иногда на восстановление эректильной функции нужно пару часов, иногда несколько дней, недель и даже месяцев. Продолжительность зависит от типа темперамента мужчины, личностных характеристик, конкретной ситуации. Мужчины, способные быстро решать проблемы и не зацикливаться на них, восстанавливаются быстрее.
Заболевания
Установлено, что некоторые заболевания могут влиять на силу эрекции. Часто мужчина чувствует недомогание, но списывает его на усталость и о болезни не подозревает. Потому, когда член неожиданно не встает полностью, возникает недоумение.
Плохую потенцию могут вызвать следующие болезни:
- хронический простатит;
- сахарный диабет;
- гормональные нарушения (дефицит тестостерона и т.д);
- аденома простаты;
- сердечно-сосудистые нарушения.
Сказать точно, что вызвало плохую потенцию, можно только после обследования. Бороться с проблемой без лечения самого заболевания невозможно — различные стимуляторы вроде Виагры дадут лишь кратковременный эффект, но состояние будет ухудшаться, вскоре и они не помогут.
Травмирование
Всегда член вставал полностью и с сексом проблем не было и тут, неожиданно, начались трудности, член какой-то вялый, ввести его во влагалище невозможно? Значит самое время перебрать минувшие события и попытаться понять, не было ли травмирования.
Недостаточное наполнение пениса кровью может быть вызвано нарушением иннервации (импульс больше не передается), непроходимостью кровеносных сосудов, ослаблением мышц в области основания члена.
Травма может быть вызвана следующими факторами:
- переохлаждением;
- хирургические вмешательства на органах мочеполовой системы;
- ожоги в области малого таза;
- удары по промежности;
- использование аксессуаров во время секс-игр, например, колец на основание пениса.
Если в недавнем прошлом имели место подобные факторы, значит, что с высокой долей вероятности член встает не полностью из-за них. С этим вопросом лучше разберется андролог или уролог.
Прием некоторых препаратов
Мужчины более женщин склонны к самолечению и пьют таблетки при каждом удобном случае, совершенно не задумываясь о возможных последствиях. Между тем многие препараты имеют такое побочное действие, как недостаточная или полностью отсутствующая эрекция. Проблему могут вызвать:
- антибиотики — Гентамицин, Цефазолин, Цефтолозан и другие;
- антидепрессанты — Ипрониазид, Селегилин, Фенелзин;
- гипотензивные средства — Каптоприл, Фуросемид, Теветен Плюс, Бисопролол.
Иногда достаточно отмены препаратов, чтобы потенция восстановилась полностью. Однако, если препараты были назначены врачом, нужно посоветоваться с ним. Возможно, нужно снизить дозировку или потерпеть временные неудобства.
Профилактика патологии
В абсолютном большинстве случаев проблему можно предотвратить. Это намного легче и полезнее, чем потом длительное время заниматься лечением у различных врачей. Нарушения сексуальной жизни часто приводят к личным психическим травмам пациентов, огромным проблемам в личной жизни, полным бесплодиям и т. д. Есть несколько универсальных советов, позволяющих в значительной степени уменьшить риски отсутствия утренней эрекции.
-
Ежедневная зарядка. Чем регулярнее занятия, тем лучше положительный эффект. Но надо иметь в виду, что благоприятное влияние оказывает именно зарядка, не стоит ее путать с интенсивными занятиями спортом. Наоборот, у профессиональных спортсменов утренняя эрекция очень часто отсутствует из-за сильного физического переутомления.
- Сбалансированное питание. Медициной доказано, что если толщина жировой прослойки превышает два сантиметра, то это негативно сказывается на функциях половых органов. Но ни в коем случае нельзя придерживаться различных модных диет, особенно монодиет. Организм должен получать полный набор минеральных веществ в необходимом для нормального функционирования количестве. Следует избегать переедания, но ни в коем случае не истязать себя недоеданием или голоданием.
-
Отказ от курения. Дело в том, что под воздействием никотина наступает спазм сосудов. Половые органы не могут полностью наполняться кровью, на начальных этапах снижается продолжительность и эффективность эрекции, в дальнейшем она может совсем исчезать.
- Регулярные сексуальные отношения с постоянными партнерами. Медицинская наука до сих пор не смогла придумать лучшего способа профилактики проблем с утренней эрекцией. Во время семяизвержения происходит очистка и массаж семяпроводов, стимулируется активность предстательной железы, устраняются все застойные явления. Но все это оказывает положительное влияние только в том случае, если партнер проверенный, полностью исключаются риски заражения венерическими заболеваниями.
 Секс с постоянным партнером
Секс с постоянным партнером
Причины возникновения утренней эрекции
Разобравшись в теоретических аспектах вопроса, следует более детально рассмотреть факторы, провоцирующие утреннюю эрекцию у представителей сильного пола. Версий, которые объясняют такое явление, выдвигается довольно много, но самые правдоподобные из них следующие:
- Гормональный всплеск. Из школьного курса биологии все знают, что за мужские половые признаки ответственен тестостерон. Его активность позволяет мужчине, откинув одеяло, созерцать эрегированный пенис. Максимальная концентрация тестостерона в организме отмечается как раз-таки в утреннее время. Гормон принимает активное участие в процессе возбуждения, и, выражаясь современным сленгом, крепкий «утренний стояк» говорит о богатырском здоровье и стабильной работе гормональной системы.
- Повышенная активность головного мозга. Когда наступает фаза быстрого сна, в отделе головного мозга, который называется варолиевым мостом, существенно активизируются нейронные сети, отвечающие за многие процессы, в том числе и за эректильную функцию. Как уже упоминалось, за ночь член может приходить в возбужденное состояние в среднем от трех до пяти раз. Все это происходит именно в фазу быстрого сна. К тому же каждая последующая эрекция длится дольше, чем предыдущая, а последняя отличается наибольшей продолжительностью и выраженностью, поэтому мужчина и пробуждается ото сна.
- Переполненный мочевой пузырь. С такой ситуацией, наверное, сталкивался каждый мужчина, особенно если перед сном он выпивал большое количество жидкости. В чем тут дело? Во-первых, когда стенки пузыря начинают растягиваться под действием его содержимого, в мозг поступает определенный сигнал. И тот участок, который принимает этот сигнал, расположен поблизости от центра, отвечающего за эрекцию. А во-вторых, неопорожненный мочевой пузырь давит на расположенную рядом простату, а ее мышцы, в свою очередь, сокращаясь, вызывают эрекцию.
- Гематологическое обновление. Весьма популярная в научных кругах теория. Кровь циркулирует по организму непрерывно, не делая паузы на время ночного отдыха. Благодаря этому непрекращающемуся процессу все клетки организма вовремя получают нужное количество кислорода. Если бы половой член периодически не пребывал в состоянии эрекции, то его клетки испытывали бы кислородное голоданию (гипоксию), а это, надо сказать, чревато некрозом мягких тканей. В связи с этим многие врачи, отвечая на вопрос, почему у мужчин утром стоит пенис, говорят о своеобразной защитной функции организма.
- Трение интимной области о простыню или нижнее белье. Активное ерзание, переворачивание с одного бока на другой во время сна или тесные трусы, особенно при повышенной чувствительности головки члена, способны раздражать рецепторы, тем самым вызывая непроизвольное возбуждение и увеличение полового органа в размерах.
- Эротические сновидения. Еще одной причиной, почему у парней по утрам стоит член, может быть бессознательное представление вожделенного сексуального партнера. Но если это происходит регулярно, то, возможно, в основе эротических снов лежит серьезная психологическая проблема, поэтому нелишним будет обратиться к сексопатологу.
- Прием лекарственных препаратов. Вряд ли полностью здоровый парень нуждается в приеме стимуляторов, содержащих силденафил и усиливающих потенцию. Однако мужчины преклонного возраста, не желающие ударить в грязь лицом перед дамой сердца, порой выпивают по несколько таблеток «Виагры», а наутро испытывают дискомфорт из-за болезненной эрекции, которая не хочет прекращаться.
- Проверка ресурсов организма. Еще одна выдвинутая медиками теория относительно утренней эрекции. Врачи считают, что если утром у мужчины не встал член, то это может свидетельствовать о той или иной патологии репродуктивной системы. Все дело в том, что отошедший от сна организм начинает тестировать все органы и функциональные системы, не оставляя без внимания и половую.
Недостаток кислорода
Разбираясь детально с вопросом о том, почему у парней стоит с утра, следует обратиться к физиологическому аспекту проблемы. Когда мужской половой орган находится в спокойном, невозбужденном состоянии, скорость кровопотока в нем заметно уменьшается. Днем в период бодрствования такое состояние компенсируется активной деятельностью человека, нередко связанной с физическим трудом. В этом случае циркуляция крови происходит в организме равномерно, достигая всех органов тела.
В ночные часы длительное пребывание фаллоса в покое может привести к недостатку кислорода в тканях. В ответ на грозящую гипоксию половые клетки начинают возбуждаться и, таким образом, приводят в состояние эрекции весь половой член.
Если бы не случались ночные стояния, мужчины могли бы быстро утратить свое половое здоровье. Иначе говоря, непроизвольная эрекция поддерживает физиологическое состояние половых органов на соответствующем уровне
Такое свойство организма особенно важно для тех мужчин, которые не живут регулярной половой жизнью длительное время
Ночные эрекции случаются во сне и проходят обычно незамеченными. А вот почему у мужчин утром встает половой член? Ответить на этот вопрос можно следующим образом. Утренняя эрекция есть не что иное, как последнее ночное возбуждение, произошедшее на быстрой фазе сна, в момент которой человек проснулся.
Как справиться с проблемой?
Многим кажется, что самое простое решение, если член не встает, — выпить какое-нибудь специальное средство и спокойно совершить половой акт. Но это в корне неверно. И вот почему:
- Такие лекарства (например, всем известная виагра) производят одноразовый эффект. То есть они позволяют единожды заняться сексом, а в следующий раз таблетку придется принимать вновь.
- Эти препараты вредны для здоровья. В организме все взаимосвязано, невозможно усилить давление и приток крови только в одном органе. Поэтому, помимо явно положительного эффекта — стойкой эрекции, возбуждающие препараты оказывают негативное воздействие на сердце и сосуды. А чем слабее будет сердце и сосудистая система, тем меньше шансов на восстановление нормальной, естественной эрекции. Но если без лекарств не обойтись, нужно спросить у врача, какие лучше приобрести. Самому такие решения принимать опасно.
На самом деле для устранения проблемы нужно для начала избавиться от причины ее появления.
Как устранить психологические причины?
Обычно проще всего справиться с психологическими причинами, потому что не всегда это требует обращения к врачу. Если есть страх неудачи, необходимо как можно больше расслабляться, отвлекаться. Можно пригласить девушку к себе на просмотр фильма и поставить какую-нибудь комедию, это поднимет настроение и отвлечет от грустных мыслей.
Если дело уже дошло до секса, а член все еще не встал, то не нужно нервничать, это точно не поможет. Следует помнить, что любая нормальная девушка войдет в положение и не станет смеяться. Более того, многие девушки, видя, что у мужчины проблема с эрекцией, начинают искать проблемы в себе. Им кажется, что они недостаточно привлекательны и не могут возбудить мужчину. Чтобы ни у кого не возникло подобных мыслей, следует показать, что это не так. Нужно ласкать девушку, это поможет обоим расслабиться. Возможно, во время ласк и член поднимется. Но даже если этого не случится, отчаиваться не стоит: нужно продолжать свои ласки, делать девушке приятно, она обязательно это оценит! Женщины ценят не только хорошую эрекцию, но и умение и желание мужчины доставить удовольствие без проникновения. А в следующий раз, зная, что бояться нечего, страха уже не будет, и все пройдет удачно.
Если же все-таки не получается справиться со своими комплексами и негативными переживаниями, необходимо обратиться к специалисту — психологу или сексологу. Стесняться этого не стоит: лучше один раз пройти курс лечения и жить полноценной жизнью, чем мучиться долгие годы, все больше и больше убивая свою самооценку.
x
Как устранить физиологические причины?
Причины физиологического плана, конечно, требуют обращения к врачу. Если не упустить время, обратиться на ранних стадиях, можно все вылечить быстро и без последствий. Даже если эрекция есть, просто член встает не полностью, это все равно повод посетить специалиста и сдать необходимые анализы. Большинству представителей сильного пола сложно решиться на поход в больницу, но нужно осознавать, что это для их же блага.
С таким фактором, как лишний вес, можно справиться и самостоятельно. Для этого достаточно правильно питаться и больше двигаться. Если не удается самостоятельно составить себе правильное меню, можно обратиться к диетологу. А комплекс физических упражнений поможет подобрать тренер в фитнес-клубе. Кстати, заниматься многие предпочитают в специальных центрах или клубах, потому что на то, чтобы делать упражнения дома, часто не хватает мотивации или времени. А вот оплаченный абонемент хочется использовать по полной. Но если все-таки время или желания на это нет, можно делать хотя бы обычную зарядку по утрам и побольше ходить в течение дня пешком.
Если член не встает из-за приема медикаментов, то это тоже повод обратиться к своему лечащему врачу. Возможно, ему удастся подобрать другие препараты, которые не будет давать побочных эффектов.
Итак, — крайне неприятное явление, способное испортить настроение любому человеку.
https://youtube.com/watch?v=Um19l-Jzse8
x
https://www.youtube.com/watch?v=Um19l-Jzse8
Приведенные выше рекомендации помогут в этом.
Эректильная дисфункция
«На мою девушку не встает член» – самая деликатная мужская проблема. Признаться в сексуальной дисфункции сложно не только любимой, но и врачу. Самостоятельно поставить диагноз не получится.
Если у парня не встал, то причинами могут быть следующие факторы:
- Психогенная проблема. Виновниками нарушения работы половой системы могут быть депрессивные состояния, стресс на работе, патологии головного мозга и даже травмы черепа. Немаловажную роль играют отношения с партнершей. Пенис не стоит на подругу из-за отсутствия симпатии или наличия проблем на эмоциональном уровне.
- Артериогенная дисфункция. Здесь причина заключается в наличии хронических заболеваний, таких как сахарный диабет, гипертония, деформации полового органа, атеросклероз или другие сосудистые патологии. Нарушается кровоснабжение, что вызывает импотенцию даже при желании заняться сексом. Также отсутствует прилив крови к пенису из-за курения.
- Венозная импотенция. В данном случае эрекция развивается не по правильному сценарию. Сброс крови происходит не в кавернозные тела, а из них. Это происходит из-за курения, различных травм полового органа или болезни Пейрони.
- Кавернозная недостаточность. Развивается из-за изменения нервных окончаний, сосудов и пещеристых тел. При нарушении их функциональности эректильная реакция не наступает даже после стимуляции.
- Нейрогенная импотенция. Вид патологии, при котором нарушается работа спинного и головного мозга. Возможно также отсутствие реакции из-за поражений периферических нервов органов малого таза.
- Наследственная патология. Если не встал с девушкой член, то причина может быть в генетической предрасположенности. При наличии аномалий развития полового органа, таких как сильное искривление пениса, фиброз кавернозных тел, развивается половое бессилие часто.
- Гормональные заболевания. При нарушении работы эндокринной системы, надпочечников вырабатывается недостаточное количество тестостерона. В данном случае нужно грамотно подобрать лечение, так как обычные стимуляторы потенции будут бесполезны.
- Возрастные изменения. С девушкой отсутствовать половое влечение может из-за общего снижения либидо. Это нормальная реакция организма на старость. Однако и пожилые люди хотят жить полноценной сексуальной жизнью, поэтому андрологи рекомендуют не использовать медикаменты для потенции без назначения. С учетом возраста и анамнеза врач подберет подходящее лекарственное средство.
Следует перед началом использования медикаментов внимательно прочитать инструкцию по применению. При наличии противопоказаний препарат нужно заменить на другой безопасный способ повышения потенции.
Всегда ли у мужчин утром стоит?
Поскольку утренняя эрекция у мужчин возникает регулярно, большинство представителей сильной половины привыкли считать этот процесс обязательным явлением, которое показывает, что в организме все в порядке. Именно поэтому многие начинают паниковать, если замечают отсутствие эрекции в течение одного – двух дней. Нужно понимать, что эрекция может возникать далеко не всегда
Уделять внимание данному нарушению следует только в том случае, если эрекция отсутствует дольше, чем полторы-две недели. Если же эрекции нет на протяжении недели, не стоит беспокоиться
Временное отсутствие утреннего непроизвольного возбуждения могут спровоцировать следующие факторы:
- Переутомление организма вследствие тяжелых физических нагрузок.
- Переутомление, вызванное повышенной мозговой деятельностью.
- Стрессы и постоянное напряжение.
- Нарушения сна.
- Голодание.
Беспокоиться следует в том случае, если у мужчины отсутствует эрекция, при том, что явных причин для нарушения нет. Тогда желательно обратиться к урологу или андрологу и пройти обследование. На эректильную функцию могут влиять многие факторы, в том числе инфекции и воспаления в организме.
Причины
Сексуальные расстройства у мужчин в большинстве случаев относятся к психологическим сдвигам в сознании. Плохая эрекция появляется по причинам:
- Чрезмерная физическая и эмоциональная усталость.
- Неудовлетворенность от действия полового партнера, нестандартные привычки в сексе.
- Патологический страх зачать ребенка или заразится опасными заболеваниями.
- Отсутствие на протяжении длительного времени секса.
Плохая эрекция, происходящая от психологических проблем, приводит к полному отсутствию тяги к партнерше. При этом утром член мужчины продолжает вставать. Другая картина наблюдается, если ослабление эрекции имеет органическое объяснение. Сексуальное влечение к женщине присутствует, утренняя и вечерняя эрекция тоже, а вот при непосредственном контакте возникает вялость полового члена. Почему так происходит? Неполная эрекция наступает по органическим причинам.
Сахарный диабет
Вне зависимости от формы диабета неполная эрекция встречается у 75% мужчин. Влияние на сексуальную жизнь этого коварного заболевания происходит из-за нарушений в кровеносных сосудах. За счет чего снижается чувствительность головки, мошонки и промежности, затрудняется семяизвержение. Даже при остром желании слабая эрекция делает невозможным половой акт. Кроме того, сахарный диабет дестабилизирует обменные процессы в нервных тканях – мужчина со временем вообще перестает интересоваться женским полом.
Алкогольная и никотиновая зависимости
Алкогольная зависимость
Алкоголь сам по себе вреден для организма человека, а если еще и его количество превышает все допустимые нормы, то говорить о здоровье не приходится. Спиртовые напитки приводят к гибели множества клеток, под их негативное влияние попадают сперматозоиды – количество жизнеспособных существенно сокращается. Алкоголь и вялая потенция связываются воедино из-за нарушений передачи гормонов из головного мозга в половые органы.
Вялая эрекция происходит у мужчин, давно пристрастившихся к курению сигарет. Никотин способствует резкому расширению сосудов, которые в скором времени существенно сужаются. При таком скачке не удивительно, что кровообращение ухудшиться во всем организме, в том числе и пенисе. Нестойкий член является следствием нехватки поступающей в него крови.
Спорт
Мужчины в стремлении нарастить мышечную массу используют стероиды, приводящие к снижению работоспособности члена. В таких препаратах содержится повышенная концентрация анаболиков. При их попадании в организм происходит остановка выработки тестостерона. Мышечная масса наращивается за счет искусственных мужских гормонов, а вот встает член плохо.
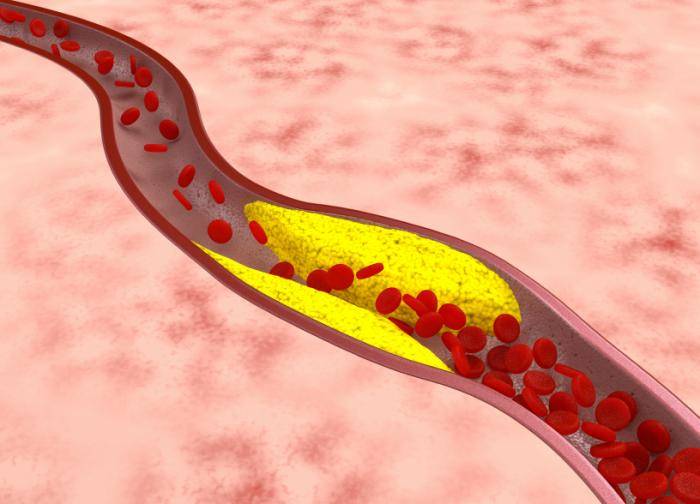
Атеросклероз
Атеросклероз
Плохая эрекция становится возможной из-за поражения сердечно-сосудистой системы. При сексуальном возбуждении головной мозг получает соответствующий сигнал, позволяющий ему дать команду на активное поступление крови к половым органам. В кровеносных сосудах при этом не должно быть никаких помех для того, чтобы член был устойчивый на протяжении всего контакта. Атеросклеротические бляшки, заполняющие сосуды, препятствуют потопу крови, итог – слабая эрекция.
Неполная эрекция – первый значимый симптом таких заболеваний, как простатит, аденома простаты и болезни Пейрони.
Народная медицина
Альтернативная медицина предлагает воспользоваться травяными сборами для того, чтобы неустойчивая эрекция не мешала сексуальной жизни. В лекарственных растениях содержатся полезные вещества, а у некоторых представителей растительного мира есть поистине уникальные свойства. Вялая эрекция отлично лечится такими лекарственными настойками:
Чабрец
- женьшеня;
- лимонника;
- боярышника;
- чабреца.
Эти травы способствуют укреплению кровеносных сосудов, стимулируют кровообращение и влияют на всю сердечно-сосудистую систему. Также в состав некоторых растений входит цинк, необходимый для того, чтобы стоящий член удерживал возбужденное состояние долго.
Рецепты народной медицины для вялого члена рекомендуется применять вместе с традиционными лекарствами. Сами по себе травы хоть и обладают полезными свойствами, но не смогут самостоятельно справиться при значительных нарушениях в половой системе. Тем более что дары природы тоже имеют ряд противопоказаний и при неблагоприятных условиях могут ухудшить состояние мужчины – недостаточная эрекция перейдет в фазу полного отсутствия.
https://youtube.com/watch?v=NOmo2K7eUVI
Читать далее.. »
Что делать, если член стоит недолго, а возраст мужчины далек от пенсионного? Постараться изменить образ жизни. Такие банальные советы, как отказ от вредных привычек и нездоровой пищи, активный образ жизни и стабильный распорядок дня могут быстро устранить причины ослабления мужской силы. Даже парень в молодом возрасте при неправильном образе жизни может столкнуться с проблемами сексуального характера.

Только прочтите комментарии! Народ жжот!
Нужно всего лишь разогреть...
Увеличить толщину
Читать блог
Dominator.ru